COVID-19 to nadal zagrożenie dla pacjentów onkologicznych
2023-10-24
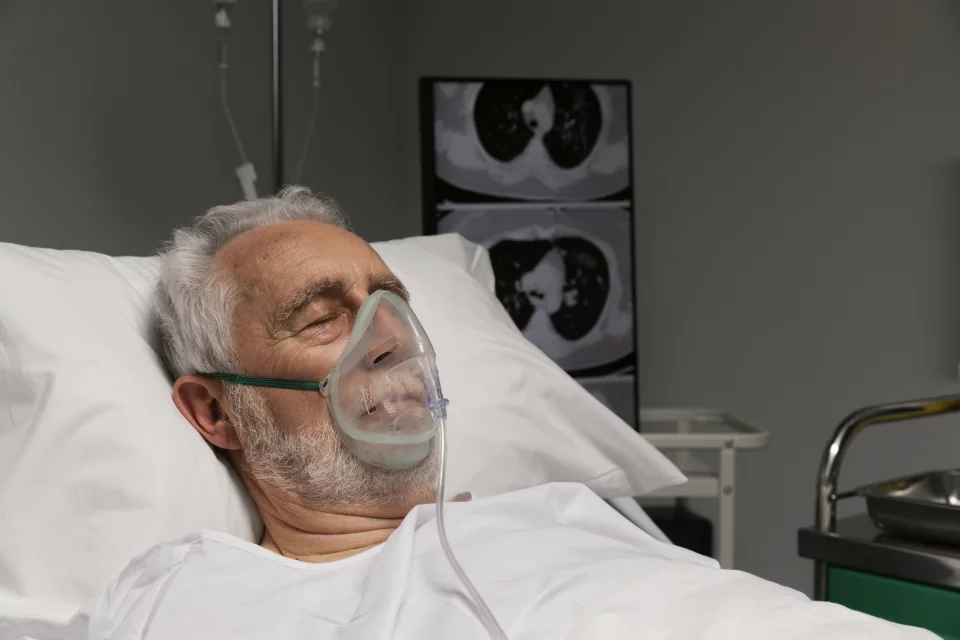
Ostatnie trzy lata spędziliśmy pod znakiem pandemii COVID-19. Co prawda została ona odwołana i wydaje się, że sytuacja powoli się stabilizuje, jednak musimy zdawać sobie sprawę z tego, że wirus nie odszedł. W ciągu paru najbliższych miesięcy będziemy się spotykali z nowymi przypadkami zakażeń wirusem SARS-CoV-2 i niestety również ciężkimi zachorowaniami na COVID-19. Pacjenci onkologiczni nadal powinni zachować szczególną ostrożność, bo są w grupie podwyższonego ryzyka.
 F
F
Oczywiście sytuacja epidemiologiczna ewoluuje i obecnie mamy do czynienia z zupełnie innym wariantem koronawirusa niż w początkach pandemii. Wirus Omicron subtyb XBB, który dominuje teraz w populacji pacjentów, sprawia, że zakażenia przebiegają w nieco odmienny sposób. U większości osób przeważają objawy ze strony układu oddechowego, ale są to infekcje raczej górnych dróg oddechowych a nie zapalenia płuc.
Pacjenci onkologiczni w grupie zwiększonego ryzyka
Pacjenci onkologiczni należą do grupy zwiększonego ryzyka w przypadku infekcji wirusem SARS-CoV-2 i zachorowania na COVID-19. Są narażeni na zachorowanie bardziej niż pacjenci z zaburzeniami metabolicznymi. Gdy wirus się pojawił, mówiliśmy że cukrzyca, otyłość i choroby układu krążenia są największymi czynnikami ryzyka. Teraz wiemy, że na pewno czynnikami ryzyka są wiek, ale również choroby onkologiczne i leczenie przeciwnowotworowe. W grupie pacjentów onkologicznych grupą najbardziej narażoną na długotrwałą infekcję a nawet zgon są pacjenci z nowotworami krwi. Terapie immunosupresyjne pogarszają rokowanie zakażenia SARS-CoV-2.
Jak się ustrzec zakażenia?
Nie wiemy, jak będzie przebiegała sytuacja w ciągu najbliż- szych miesięcy, ale oczekujemy, że w dalszym ciągu będą podejmowane pewne środki, aby ustrzec się zakażeń wirusem i ciężkiego przebiegu choroby. Pacjenci onkologiczni w sezonie zachorowań powinni pamiętać o zachowaniu dystansu, częstym myciu rąk, a w większych skupiskach ludzi - nosić maseczki. Te podstawowe, najprostsze kroki chronią nie tylko przed SARS-CoV-2, ale również przed wirusami grypy czy przeziębieniem. Jednak podstawę ochrony przed zarażeniem SARS-CoV-2 stanowi szczepienie. Musi być ono przeprowadzane zgodnie z obowiązującymi zasadami, przez co rozumiem również podawanie dawek przypominających, które według nas, zakaźników, są absolutnie koniecznością. W profilaktyce bowiem to nie tylko schemat podstawowy. ale też dawka (czy dawki) przypominające, jak również dawki dostosowane do aktualnych wariantów wirusa Sars-Cov-2, mają decydujące znaczenie. Mimo, że pacjenci onkologiczni są grupą ryzyka gorszej odpowiedzi na szczepienie przeciwko COVID-19, to takie szczepienie jest konieczne, bo daje szanse na zbudowanie odporności przeciwko zakażeniu wirusem SARS-CoV-2.
By leczyć COVID-19 trzeba go rozpoznać
Właściwe postępowanie w przypadku COVID-19 to jest również właściwe leczenie. Pamiętajmy tym, że mamy leki przeciwwirusowe, które działają skutecznie, chroniąc przed ciężkim przebiegiem zakażenia SARS-CoV-2, a co za tym idzie chroniąc przed hospitalizacją czy zgonem. Musimy z tego korzystać.
Pamiętajmy o tym, że należą nam się leki. Jest możliwe otrzymanie leczenia przeciwko COVID-19, bo nawet jeśli objawy początkowo wyglądają niewinnie, to nigdy nie wiemy, w jakim kierunku infekcja się rozwinie.
Oczywiście, żeby wprowadzić leczenie, niezbędne jest najpierw rozpoznanie choroby, a więc przede wszystkim potwierdzenie zakażenia wirusem SARS-CoV-2. Jest to o tyle istotne, że podanie leków przeciwwirusowych gwarantuje nam skuteczność tylko wtedy, gdy ma miejsce bardzo szybko - w ciągu pierwszych 5 dni od wystąpienia objawów klinicznych. Dlatego diagnostyka jest absolutnie konieczna, również ta różnicowa, ponieważ objawy zakażenia SARS-CoV-2 i innymi koronawirusami bardzo trudno odróżnić od objawów, jakie daje grypa, czy zakażenie wirusami tzw. przeziębienia.
Pamiętajmy więc o tym, że warto wykonać test, bo jego pozytywny wynik otwiera drogę do wdrożenia leczenia. Jeżeli wystąpią jakiekolwiek objawy infekcyjne, przeziębieniowe, objawy sugerujące możliwość wystąpienia COVID-19, zgłaszajmy się do lekarza i nie bójmy się żądać diagnostyki potwierdzającej lub wykluczającej zakażenie SARS-CoV-2. Pewność, że przeszliśmy zakażenie SARS- -CoV-2 ułatwi lekarzom zajęcie się Long- czy Post-COVID-19 jeśli u nas wystąpią.
Przykre konsekwencje zakażenia - Long-COVID-19 i Post-COVID-19
Przypominanie o tym, że wirus SARS-CoV-2 nadal krąży jest ważne nie tylko z powodu ryzyka zachorowania na COVID- -19 o ciężkim przebiegu, ale również ze względu na to, że niesie ze sobą konsekwencje w postaci tzw. zespołów Long-COVID-19 i Post-COVID-19. Ostatnio mam wrażenie, że mówimy o tym coraz mniej, natomiast my, lekarze, spotykamy w praktyce bardzo wielu pacjentów, którzy mają różnego rodzaju dolegliwości, a nawet jednostki chorobowe, które w opinii wielu specjalistów wiążą się właśnie z przebyciem zakażenia SARS-CoV-2. Tak więc nasze postępowanie profilaktyczne i postępowanie lecznicze w stosunku do aktualnego zakażenia jest również postępowaniem profilaktycznym, aby nie doszło do rozwoju zespołu pocovidowego. Od początku pandemii obserwowaliśmy, że COVID-19 może zaburzać działanie wielu układów i narządów, przede wszystkim niekorzystnie wpływa na układ sercowo-naczyniowy, układ oddechowy i układ nerwowy. W jego przebiegu może dochodzić do uszkodzenia nerek, naczyń krwionośnych, zmian skórnych. Powikłania neurologiczne po COVID-19 mamy już bardzo dobrze zdefiniowane i wiemy, że są bezpośrednimi konsekwencjami przebycia zakażenia. Powszechnie określane są jako mgła mózgowa i obejmują zaburzenia kojarzenia, postrzegania, ale również pewnego rodzaju zaburzenia natury psychicznej. Również układ pokarmowy nie pozostaje obojętny na działanie wirusa Sars-CoV-2, dolegliwości w jego obrębie mogą występować nawet do 7 lat po zakażeniu wirusowym.
Pamiętajmy, że jeśli po przebyciu zakażenia SARS-CoV-2 występują pewne niepokojące objawy należy również zgłaszać się do lekarza i diagnozować się pod kątem zespołu Long- i Post-COVID-19.
- Ostra faza choroby COVID-19 - objawy COVID-19 trwające przez ≤4 tygodni
- Long COVID-19 - objawy COVID-19 trwające przez 4 do 12 tygodni
- Post-COVID-19 - objawy COVID-19 trwające dłużej niż 12 tygodni
Zgodnie z zaleceniami AOTMiT należy zadzwonić lub zgłosić się do swojego lekarza rodzinnego jeśli po 2-3 tygodniach od wypisu ze szpitala lub zakończenia izolacji domowej nadal utrzymują się dokuczliwe objawy po COVID-19.
Większość objawów o umiarkowanym nasileniu ma tendencję do spontanicznego ustępowania, wymagają one obserwacji, a leczenie farmakologiczne nie jest potrzebne.
Lekarz w większości przypadków zastosuje tzw. postępowanie objawowe (wpływające na objawy, a nie na przyczynę, która jest nieznana). Może zalecić przyjmowanie leków, np. łagodzących kaszel, ból lub gorączkę. U niektórych, stosunkowo nielicznych pacjentów, konieczne może być skierowanie przez lekarza rodzinnego na dodatkowe badania lub konsultację specjalistyczną i/lub rehabilitację.
Źródło: AOTMiT

Prof. Krzysztof Tomasiewicz - specjalista chorób zakaźnych, hepatolog, kierownik Kliniki Chorób Zakaźnych i Hepatologii w Samodzielnym Publicznym Szpitalu Klinicznym nr 1 w Lublinie, wiceprezes Polskiego Towarzystwa Epidemiologów i Lekarzy Chorób Zakaźnych, wieloletni członek Zarządu Głównego Polskiego Towarzystwa Hepatologicznego, redaktor naczelny Clinical and Experimental Hepatology
Artykuł opublikowano na łamach "Głosu Pacjenta Onkologicznego" wydanie nr 3/2023
Partnerzy wydania: AbbVie, Astellas, AstraZeneca, GSK, Janssen, Pfizer, Roche